с.jpg)


Синдром диабетической стопы
Синдром диабетической стопы – одно из наиболее тяжелых осложнений сахарного диабета. Лечение проводится совместно с врачами кабинета «Диабетической стопы», сосудистыми хирургами, хирургами отделений гнойной хирургии, врачами-ортопедами.
Диагноз «синдром диабетической стопы» выставляется при наличии инфекции, язвы и/или деструкции тканей стопы.
Предрасполагающие причины:
- нарушенное кровообращение и невропатические болезни. При данных нарушениях (ангиопатия и невропатии) снижается чувствительность, и пациент не замечает мелких повреждений кожи стоп. Страдает трофика (питание тканей), что приводит к плохому заживлению повреждений кожи, легкому присоединению инфекций при повреждениях, образованию язвенных дефектов, а с течением времени - к деформациям стопы, нарушению ее амортизирующей функции, деструкциям (разрушению) костей стопы;
- травмы. Неудобная обувь, вросший ноготь становятся причиной повреждений кожи. Незамеченные пациентом из-за сниженной чувствительности микротравмы могут стать причиной язвенных дефектов. Часто из-за нарушенной чувствительности пациент не замечает и тяжелых повреждений (порезы, проколы, ожоги).
Факторы риска у пациентов с сахарным диабетом повышены, если есть сопутствующие заболевания или следующие состояния:
- заболевания сосудов – варикоз, тромбоз;
- стопа деформирована – плоскостопие или вальгусная деформация;
- злоупотребление алкоголем или никотином;
- ношение тесной, неудобной обуви;
- хроническая гипергликемия
Явные признаки диабетического поражения нижних конечностей при сахарном диабете могут отсутствовать до нескольких лет.
По мере ухудшения состояния проявляются специфические симптомы:
-
хромота;
-
отечность и распухание ног;
-
тяжесть в ногах при ходьбе;
-
онемение ног;
-
сухость кожи нижней части конечностей;
-
глубокие трещины стопы – воспаляются и долго заживают;
-
появление мелкой сыпи или язвочек;
-
ощущение жара в ногах при прикосновении;
-
частые мозоли и волдыри;
-
изменение цвета стопы – покраснение, посинение, побледнение. Особенно опасны покраснения вокруг ранок – они говорят о занесении инфекции.
Выглядит диабетическая стопа у всех по-разному. Чаще всего конечность ярко-красного цвета с мозолями и мелкими ранками. Иногда в глаза бросаются пожелтевшие вросшие ногти.
По мере ухудшения состояния клиническая картина усугубляется. Возникают специфические симптомы. Нейропатическая диабетическая стопа отличается стабильным артериальным пульсом, повышением болевого порога и отсутствием изменения окраски кожи. Ишемическая диабетическая стопа проявляется некрозом стопы и пальцев, побледнением кожи, холодными конечностями. При смешанной форме развивается артроз и артрит, но больной не ощущает неприятных явлений. Возможны вывихи суставов, но из-за низкой чувствительности больной не чувствует изменений.
Первое, что нужно сделать при любых настораживающих симптомах– это записаться к врачу. Диагностируют болезнь эндокринолог, невролог, хирург.
На приеме специалист проводит анализ чувствительности и пальпацию, фиксирует наличие ранок и трещин на стопах, определяет пульсацию в артериях ступни.
Для установления диагноза назначается комплексное обследование:
-
рентген для оценки состояния костей;
-
анализ крови;
-
доплерография, УЗИ, ангиография для определения состояния артерий и вен нижних конечностей;
Лечение проводится консервативное (обработка язв антисептиками; прием препаратов) либо хирургическое (в зависимости от тяжести поражения).
При сахарном диабете нужно соблюдать определенные правила по уходу за ногами:
- вовремя обращать внимание на сухость и трещины кожи стоп, плохое заживление ран и порезов, снижение чувствительности или боли в ногах при ходьбе, в покое, во сне, холодные ноги, отёки на ногах
- каждый вечер осматривать подошвенную поверхность стопы и промежутки между пальцами;
- ежедневно мыть ноги с мягким мылом и тёплой водой (температура воды – 36-37о С), затем насухо вытирать;
- использовать смягчающие и профилактические кремы;
- правильно подстригать ногти (при необходимости прибегать к помощи специалиста-подолога), не допуская врастания в мягкие ткани;
- не допускать появления мозолей, воспаления, порезов, ожогов и других повреждений;
- носить только удобную, правильно подобранную обувь; надевая обувь или носки проверять их на наличие внутри посторонних предметов;
- каждый день надевать чистые носки или чулки без тугих резинок и грубых швов.
Нельзя:
- греть ноги грелкой, «парить» ноги (длительность теплой ванночки не более 5 минут);
- использовать нож или лезвие для удаления мозолей и «натоптышей» (небольшие гиперкератозы удаляют с помощью мелкой пемзы или специальных щеточек для ног, предварительно не распаривая кожу)
- ходить босиком;
- носить носки с тугой резинкой (резинка не должна оставлять след на ноге);
- сидеть нога на ногу;
- наносить размягчающие кремы и бальзамические мази на раны и между пальцами, использовать мозольные пластыри;
В аптечку первой помощи должны входить дезинфицирующий раствор (0,05% хлоргексидина, 1% диоксидин, 0,02% фурациллина), набор одноразовых стерильных марлевых салфеток, набор салфеток с антисептиком, бинт, эластичный нетканый пластырь. При порезах или потертостях в области стоп - промыть рану раствором антисептика и наложить стерильную повязку, зафиксировав ее бинтом или нетканым пластырем. Нельзя применять: йод, спирт, концентрированный 75% раствор перманганата калия, бриллиантовую зелень, которые замедляют процесс заживления.
Подбор обуви:
- обувь выбирать на 1-1,5 размера больше (из расчёта на специальные стельки, с учётом деформации, отёков ног);
- обувь желательно выбирать из мягкой натуральной кожи с удобными застежками;
- не следует длительно ходить в новой, не разношенной обуви или модельной обуви (необходимо иметь сменную обувь)
- при наличии различных деформаций стоп, усталости и боли при длительном стоянии или ходьбе необходимы специальные разгружающие стельки.
Врач-эндокринолог
Минского городского
клинического эндокринологического центра В.В.Кузьмич
Сахарный диабет 2 типа у лиц пожилого возраста
Сахарный диабет 2 типа – это хроническое заболевание, характеризующееся стойким повышением уровня глюкозы в крови. Развитие диабета связано с нарушением взаимодействия инсулина и клеток органов и тканей. При 2 типе диабета развивается относительная недостаточность инсулина (в отличие от диабета 1 типа, при котором дефицит инсулина абсолютный и лечение заключается только в пожизненном введении инсулина извне).
У пожилых людей частота сахарного диабета 2 типа значительно выше, чем у людей более молодого возраста. Это связано с тем, что с возрастом возрастает риск инсулинорезистентности, т.е. снижения чувствительности клеток организма к инсулину. При сахарном диабете 2 типа выработка инсулина поджелудочной железой может быть сохранена или даже избыточна, но сахароснижающее действие его ослабляется. Особенно это выражено у лиц с избыточной массой тела или ожирением, малоподвижным образом жизни. Инсулинорезистентность в начале приводит к нарушению толерантности к глюкозе (предиабету), а затем, если не предпринимать мер по коррекции образа жизни, к развитию сахарного диабета 2 типа.
Своевременное выявление сахарного диабета у пожилых пациентов сопровождается некоторыми трудностями. Симптомы начала диабета в этом возрасте смазаны, могут быть неспецифическими: слабость, утомляемость, снижение памяти, головокружения и др. Всем известные симптомы, как сухость во рту, жажда, обильное мочеиспускание могут отсутствовать. На момент обнаружения диабета, часто уже имеются диабетические осложнения со стороны сосудов, нервной ткани. Кроме того, у возрастных пациентов есть сопутствующие хронические заболевания: ишемическая болезнь сердца, артериальная гипертензия, почечная патология, заболевания костей и суставов и др. Все это накладывает симптомы, утяжеляет возможности диагностики и лечения сахарного диабета.
Для своевременной диагностики диабета необходимо регулярно проверять уровень глюкозы крови. Помните, если при двух исследованиях глюкозы крови в разные дни отмечено превышение уровня глюкозы крови натощак выше 6,1 ммоль/л (при исследовании капиллярной крови) и выше 7,0 ммоль/л (при исследовании венозной крови) вероятен сахарный диабет. Особенность пожилых людей –вначале повышается глюкоза крови после еды, а уже со временем гликемия натощак. Поэтому полезно проверить уровень глюкозы через 2 часа после еды. При случайно выявленной глюкозе крови в любое время суток более 11,1 ммоль/л (на лабораторном оборудовании) сразу устанавливают диагноз сахарного диабета.
Сахарный диабет 2 типа еще называют инсулиннезависимым. В начале заболевания это так. Поэтому в основу лечения положены:
- изменение образа жизни, увеличение физической активности. У пожилых людей с сопутствующей патологией всегда необходима консультация врача-специалиста, терапевта, физиотерапевта для определения рекомендованных индивидуальных физических нагрузок. Чаще это ходьба в умеренном темпе ежедневно, плавание, лечебная физкультура;
- рациональное питание с ограничением простых углеводов, животных жиров, увеличением количества потребляемой клетчатки (овощи);
- таблетированные препараты широко применяются в лечении диабета 2 типа.
Конкретные препараты назначит врач, исходя из уровня глюкозы в крови и учитывая сопутствующие хронические заболевания;
- инсулинотерапия в лечении используется на определенном этапе течения заболевания, когда эффект от таблетированных препаратов исчерпан.
Очень важный момент в лечении – снижение уровня глюкозы крови. На это в первую очередь направлена терапия диабета. Но иногда при неправильно подобранном лечении, передозировке препарата, нерегулярном питании развивается опасное состояние- гипогликемия (пониженный уровень сахара крови). При этом появляются резко нарастающие симптомы: слабость, потливость, чувство голода, тревоги, сердцебиение, дрожь в теле, обморочное состояние. Возможна потеря сознания. У возрастных пациентов симптомы гипогликемии могут быть смазаны или маскироваться под другие состояния. Поэтому важно самому не корректировать прием препаратов, введение инсулина, регулярно проводить самоконтроль глюкозы крови глюкометром и при появлении подобных состояний сразу консультироваться с врачом.
Лечение диабета, необходимый ежедневный самоконтроль имеет сложности в пожилом возрасте, так как у многих пациентов развиваются возрастные снижения памяти, внимания, возможности к обучению.
Для больных престарелого и старческого возраста целевые значения гликемического контроля не такие жёсткие, как для молодых. На первый план выходит не жесткая компенсация сахарного диабета, а коррекция риска сердечно-сосудистых катастроф, обеспечение их необходимым уходом и общемедицинской помощью (таблица №1)
Таблица №1.
Целевые показатели углеводного обмена в зависимости от общего состояния здоровья
|
Показатель |
Группа 1 Хорошее здоровье |
Группа 2 Промежуточное здоровье |
Группа 3 Хрупкие пациенты |
|
|---|---|---|---|---|
|
Характеристика пациентов |
Нет коморбидной патологии или 1-2 недиабетических хронических заболеваний и нет нарушения активности в жизни или <1 ограничений в самообслуживании
|
3 или более недиабетических хронических заболевания или что-то из нижеследующего: умеренная когнитивная дисфункция или деменция; >2 ограничений в самообслуживании
|
Одно из: конечная стадия заболевания (рак, хроническая обструктивная болезнь легких с оксигенотерапией. хроническая болезнь почек, хроническая сердечная- недостаточность и пр.) выраженная деменция >2 ограничений в самообслуживании, необходимость в сиделке |
|
|
Определеиие гликемических целей |
||||
|
Использование лекарственных средств, вызывающих |
Нет |
Тощаковая глюкоза 5,0-7,2 Перед сном 5,0-8,3 НЬа1с <7,5% |
5,0-8,3 5,5-10,0 <8% |
5,5-7,2 7,2-10,0 |
|
Да |
Тощаковая глюкоза 5,0-8,3 Перед сном 5,5-10,0 НЬа1с >7,0 и <7,5% |
5,5-7,2 7,2-10,0 >7,5 и <8,0 % |
5,5-10,0 8,3-13,8 >8,0 и <8,5 |
|
В больницах или домах престарелых целевые значения гликемии натощак 5,55 - 7,77 ммоль/л
Врач-эндокринолог
Минского городского
клинического эндокринологического центра Л.В.Сильванович
Сахарный диабет и беременность. Гестационный сахарный диабет.
УЗ «Минский городской клинический Эндокринологический центр»
Сахарный диабет и беременность.
Гестационный сахарный диабет.
Врач-эндокринолог, заведующий отделением
Лазовцева Ольга Дмитриевна


Беременность, это не только одно из самых важных событий, но и особое состояние, которое сопряжено с определенными рисками для здоровья женщины и ее будущего ребенка. Особенно высоки эти риски, если беременность наступает без необходимой подготовки и на фоне неконтролируемого течения хронических заболеваний. Одним из таких заболеваний является сахарный диабет.
При сахарном диабете высокие уровни глюкозы оказывают негативное влияние не только на организм матери, но и плода. (таблица №1).
Таблица 1. Риски во время беременности и послеродовом периоде, обусловленные сахарным диабетом.
-
Риски для матери с сахарным диабетом
Риски для плода/ребенка
-
Более частые осложнения беременности (преэклампсия, эклампсия, инфекция, многоводие, преждевременные роды, невынашивание)
-
Тромбоэмболические осложнения
-
Прогрессирование сосудистых осложнений
-
Более частое развитие острых осложнений сахарного диабета: гипогликемии, кетоацидоза
-
Материнская смертность
-
Врожденные пороки развития: анэнцефалия, микроцефалия, врожденные пороки сердца, почечные аномалии
-
Респираторный дистресс-синдром
-
Гипогликемические состояния новорожденного
-
Родовой травматизм, большой вес плода
-
Риск развития сахарного диабета 1 типа в течение жизни: около 2%- при СД 1 типа у матери, около 6%- у отца и 30-35% - у обоих родителей; ожирения, артериальной гипертензии и метаболического синдрома (механизм фетального программирования).
-
Внутриутробная смертность плода
-
Ранняя младенческая смертность
-
Для того, чтобы вышеперечисленных рисков не было или чтобы они были минимизированы, необходима соответствующая подготовка и самоконтроль, т.е. необходимо планирование беременности. Со своим лечащим доктором стоит обсудить целевые уровни показателей глюкозы крови, гликированного гемоглобина и других показателей и способы их достижения. В каждой отдельной ситуации целевые уровни подбираются индивидуально, в зависимости от уже имеющихся осложнений сахарного диабета и их стадий, сопутствующих заболеваний, наличия гипогликемических состояний.
Основными задачами при планировании беременности являются:
-
Информирование женщины и ее семьи (при согласии) о возможных рисках.
-
Использование эффективной контрацепции до достижения целевых уровней гликемического контроля.
-
Обучение в «Школе сахарного диабета».
-
Достижение целевых уровней гликемического контроля за 3-6 мес. до зачатия (гликированный гемоглобин менее 6,0-6,5%) и его поддержание во время беременности; контроль уровня креатинина, альбумин-креатининового соотношения.
-
Отказ от курения, потребления алкоголя, наркотических веществ.
-
Консультация гинеколога (исключение ИППП и других состояний, способных негативно повлиять на зачатие и исход беременности), врача общей практики (рассмотрение вопроса о переводе на лекарственные препараты, разрешенные к приему на этапе планирования и во время беременности (если к этому имеются показания)); контроль наличия плановых прививок (учитывать историю путешествий (например, посещение районов, эндемичных по вирусу Зика)), генетический скрининг.
-
Консультация офтальмолога с осмотром глазного дна в условиях расширенного зрачка (на этапе планирования беременности, далее- в каждом триместре беременности). Также рекомендовано динамическое наблюдение у офтальмолога в течение 1 года после родов. Далее кратность наблюдение определяется индивидуально.
-
Женщинам с избыточной массой тела и ожирением рекомендована консультация диетолога для разработки плана питания на этапе планирования, во время беременности и в период грудного вскармливания. В случае отсутствия возможности консультирования у диетолога, рекомендовано обсудить вопросы питания и физической активности со своим лечащим врачом.
-
Рекомендован прием фолиевой кислоты (не менее 400 мкг в сутки), йодида калия 150 мкг в сутки (при условии отсутствия противопоказаний).
Также существует тип сахарного диабета, который развивается непосредственно во время беременности - гестационный сахарный диабет (ГСД) (таблица №2).
Диагностика ГСД осуществляется:
-
при первом обращении беременной к врачу-специалисту любой специальности на сроке до 24 недели – назначается определение глюкозы венозной плазмы натощак;
-
при отсутствии нарушений углеводного обмена на ранних сроках беременности, проводится глюкозотолерантный тест (ГТТ) в 24–28 недель, обязательно – в случае наличия факторов риска.
Гестационный сахарный диабет чаще развивается во втором и третьем триместрах беременности.
Таблица 2. Критерии гестационного сахарного диабета.
-
Показатель
Значения, соответствующие ГСД
Уровень глюкозы натощак
≥ 4,6 ммоль/л в цельной капиллярной или ≥ 5,1 ммоль/л в плазме венозной крови
Уровень глюкозы через 1 час при проведении ГТТ
≥ 9,0 ммоль/л в цельной капиллярной или ≥ 10,0 ммоль/л в плазме венозной крови
Уровень глюкозы через 2 часа при проведении ГТТ
≥ 7,7 ммоль/л в цельной капиллярной или ≥ 8,5 ммоль/л в плазме венозной крови
Диагноз ГСД может быть установлен при повышении одного из показателей ГТТ. При получении аномального значения натощак - ГТТ не проводится. При получении аномального значения во второй точке теста (через 1 ч.) - третье измерение не требуется.
ГТТ не проводится в случае наличия противопоказаний к нему, которые определяет лечащий врач.
Факторы риска развития ГСД:
-
избыточная масса тела или ожирение до беременности;
-
гестационный СД в анамнезе;
-
СД 2 типа у родственников 1 и 2 степени родства;
-
возраст старше 30 лет;
-
макросомия (масса ребенка более 4 кг или более 90 перцентиля по перцентильной шкале) плода во время настоящей беременности или в анамнезе;
-
быстрая и большая прибавка массы тела во время настоящей беременности;
-
глюкозурия во время предшествующей или настоящей беременности;
-
многоводие во время предшествующей или настоящей беременности;
-
мертворождение в анамнезе;
-
преждевременные роды в анамнезе;
-
рождение детей с врожденными пороками развития в анамнезе;
-
необъяснимая смерть новорожденного в анамнезе;
-
прием глюкокортикоидов во время беременности;
-
беременность, наступившая вследствие методов экстракорпорального
-
оплодотворения;
-
многоплодная беременность;
-
нарушение толерантности к глюкозе до беременности.
При любом типе сахарного диабета целью является достижение оптимального гликемического контроля (таблица №3) путем регулярного самоконтроля уровня глюкозы в крови, ведения пищевого дневника и дневника самоконтроля, регулярной инсулинотерапии (при наличии показаний) и своевременной коррекции схемы лечения.
Таблица 3. Целевые показатели гликемического контроля при ГСД.
-
Исследуемый показатель
Целевой уровень
Глюкоза, ммоль/л (результат, калиброванный по плазме/сыворотке
Натощак, перед едой, перед сном, ночью в 03-00
<5,1
Через 1 ч после еды
≤6,7
Гипогликемия
Отсутствует
Кетоновые тела в моче
Отсутствует
Факторы риска неконтролируемого течения ГСД такие же, как и при других типах сахарного диабета.
При ГСД после родоразрешения инсулинотерапия отменяется, проводится контроль гликемии на фоне диетотерапии с реклассификацией клинического диагноза через 4–12 недель после родов; при манифестном СД проводится коррекция лечения.
Также при ГСД после родов проводится динамический контроль показателей углеводного обмена женщины с регулярным наблюдением врача общей практики либо эндокринолога при наличии показаний.
Полезные гаджеты для людей с диабетом (диа-гаджеты)
Сегодня мы уже можем утверждать, что время бесконечных проколов пальцев для проверки уровня глюкозы в крови и сложных умственных расчетов для вычисления углеводного соотношения с инсулином постепенно заканчивается. Сегодня разработано множество новых технологических решений, систем и устройств, упрощающими жизнь благодаря снижению количества проколов и большого объема данных, получаемых в режиме реального времени для обеспечения немедленного реагирования на уровень глюкозы в крови. Разобраться в том, что из этого подходит вам лучше всего, стало очень сложно. Поэтому вашему вниманию предложен краткий обзор нескольких популярных цифровых инструментов, которые нашли золотую середину между революционными технологиями и удобными интерфейсами.
Многоразовая шприц-ручка
Это приспособление для введения инсулина.

Как работает. В корпус ручки вставляют картридж с инсулином. Перед инъекцией устанавливают одноразовую иглу, регулируют дозу инсулина с помощью крутящегося селектора на корпусе и выполняют инъекцию.
Как выбрать. К каждому наименованию инсулина подходит конкретная шприц-ручка. Например, к инсулинам «Актрапид НМ», «Протафан НМ» подходит шпиц-ручка «Ново-Пен». Информация о совместимости есть в инструкции к ручке.
Глюкометр
Это прибор для считывания уровня глюкозы в крови.
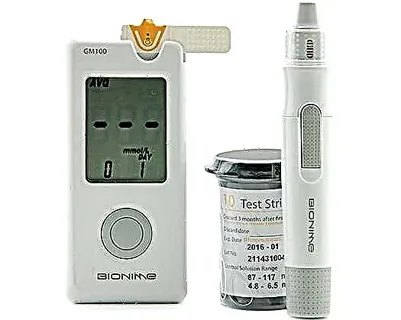
Как работает. В глюкометр вставляют одноразовую тест-полоску. Затем прокалывают палец ланцетом — специальной иглой. Каплю крови наносят на тест-полоску, и через 5—7 секунд глюкометр показывает уровень глюкозы. Как выбрать. Первый вопрос, который возникает при выборе глюкометра, — насколько точно он показывает уровень глюкозы. На самом деле, во все глюкометры заложена погрешность и их точность примерно одинакова. При выборе можно смотреть на дополнительные функции. Например, пожилому человеку может подойти модель с речевым сопровождением и подсветкой.
Инъекционный порт
Это мембрана на клейкой ленте с канюлей для введения инсулина без постоянных проколов кожи.
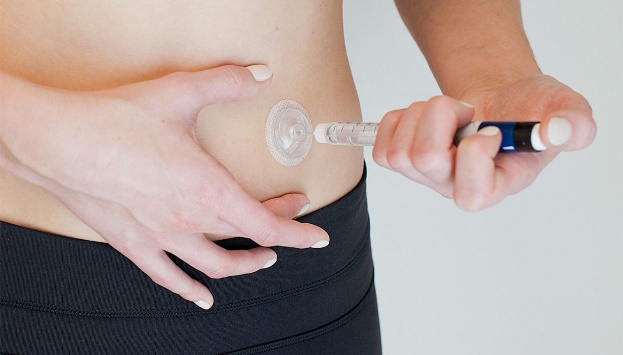
Как работает. Порт прикладывают к телу и нажимают на него, канюля входит в тело, а порт фиксируется на клейком основании. После этого через порт можно вводить инсулин. Это делают с помощью шприц-ручки столько раз, сколько нужно. Один порт может стоять на теле до трех дней. С ним можно плавать и заниматься спортом.
Как выбрать. Важна длина канюли: 6 мм для детей и 9 мм для взрослых.
Датчик непрерывного мониторинга глюкозы
Это плоский круглый прибор с гибким усиком для считывания уровня глюкозы в крови без постоянных проколов.
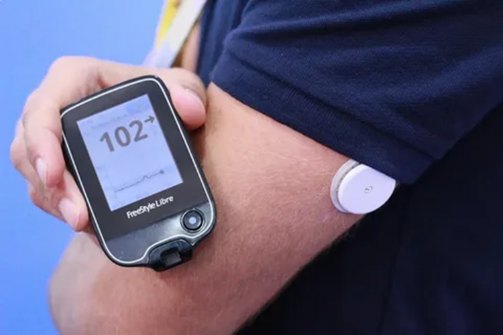
Как работает. Гибкий усик датчика вводят под кожу внешней стороны руки между плечом и локтем на глубину 5 мм. Сам датчик фиксируют на клейком основании. Чтобы считать уровень глюкозы, нужно провести над датчиком телефоном с установленным приложением или специальным сканером, который продают отдельно. Датчик показывает, каким был уровень глюкозы 5-10 минут назад и, как правило, тенденции к повышению или снижению уровня глюкозы. Датчик носят непрерывно от 6 до14 дней в зависимости от фирмы-производителя. Затем меняют на новый.
Как выбрать. Некоторые сенсоры подают звуковой сигнал, если глюкоза выше или ниже нормы. Но если вы часто считываете показатели с помощью сканера, можно обойтись без функции звукового сигнала.
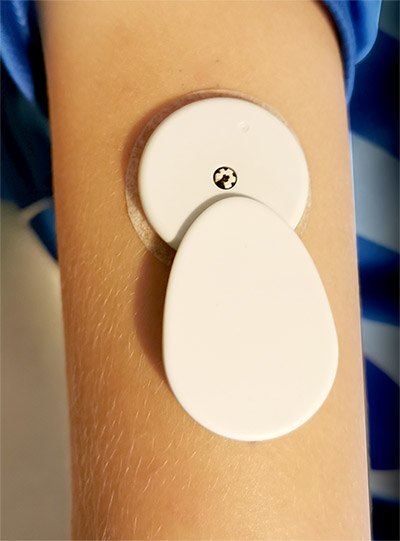 Трансмиттер (передатчик)
Трансмиттер (передатчик)
Трансмиттер передает данные об уровне глюкозы с датчика на смартфон.
Как работает. Трансмиттер крепят на датчик и фиксируют пластырем. Показания передаются дистанционно, без сканирования. Это удобно, если нужно удаленно контролировать сахар у ребенка или пожилого человека.
Как выбрать. Трансмиттер должен быть совместим с датчиком глюкозы (сенсором), который вы используете. Эта информация есть в описании трансмиттера. Трансмиттеры различаются дальностью радиуса действия, типом, частотой зарядки и дополнительными особенностями, функциями. Например, водонепроницаемостью и возможностью передавать данные на компьютер. Чем больше дополнительных функций, тем дороже трансмиттер.
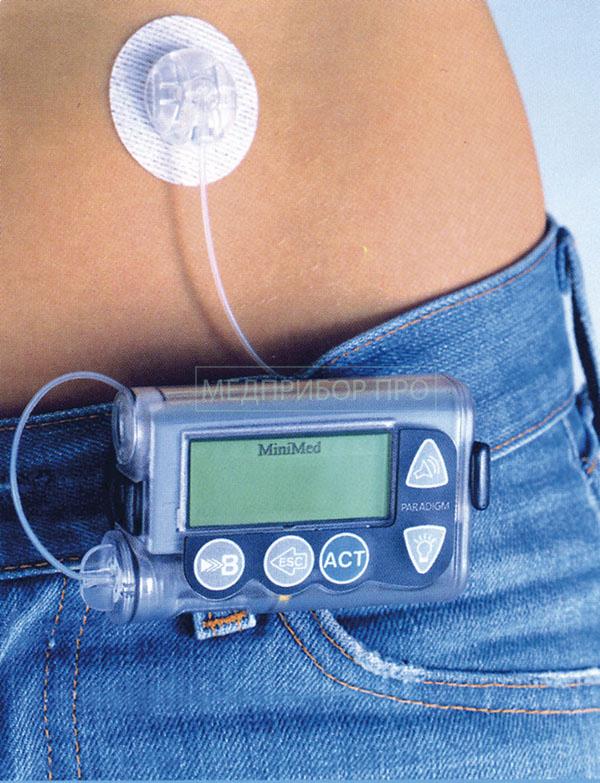 Инсулиновая помпа
Инсулиновая помпа
Это прибор для автоматического введения инсулина.
Как работает. В помпе есть пополняемый резервуар примерно на 330 единиц инсулина. Из него инсулин периодически поступает в организм через гибкие трубки — инфузионный набор. Трубки присоединены к катетеру, который фиксируют на теле и меняют раз в три дня. Сама помпа постоянно находится в специальной нательной сумке, и при необходимости, ее можно отсоединять. Как выбрать. Самое важное в помпе — шаг введения инсулина и скорость подачи. Эти параметры подбирает лечащий врач индивидуально для каждого пациента. При покупке можно ориентироваться на дополнительные функции. Например, для ребенка или пожилого человека подойдет помпа с дистанционным пультом управления. Через пульт можно вводить определённую дозу инсулина, увеличивать или уменьшать ее, останавливать введение инсулина.
Врач-эндокринолог Минского городского
клинического эндокринологического центра К.В.Коврикова
Об организации диспансерного наблюдения пациентов с сахарным диабетом
Диспансерное наблюдение взрослых пациентов с сахарным диабетом в г.Минске регламентировано приказом комитета по здравоохранению Мингорисполкома от 07.09.2015 №556 «О дополнительных мерах по обеспечению доступности эндокринологической помощи» (ред. от 04.01.2016).
Пациенты с сахарным диабетом наблюдаются в территориальных поликлиниках либо у врача общей практики, либо у врача-эндокринолога или же в учреждении здравоохранения «Минский городской клинический эндокринологический центр» (далее – МГК эндокринологический центр). Определение врача-специалиста и учреждения здравоохранения, где наблюдаются пациенты с сахарным диабетом, зависит от типа диабета, вида получаемого лечения, степени выраженности хронических осложнений и возраста.
Врачи общей практики обеспечивают диспансерное наблюдение пациентов с сахарным диабетом 2 типа, получающих таблетированные сахароснижающие препараты и не имеющих тяжелых поздних стадий осложнений диабета (ретинопатия 2-3ст., нефропатия ХБС С3-5, синдром диабетической стопы).
Врачи-эндокринологи территориальных поликлиник обеспечивают диспансерное наблюдение пациентов с сахарным диабетом 2 типа, получающих инсулинотерапию, имеющих тяжелые поздние осложнения диабета, а также пациентов с сахарным диабетом 1 типа в возрасте старше трудоспособного, других типов диабета и гестационного сахарного диабета (при диетотерапии).
Большое внимание уделяется диспансерному наблюдению пациентов с сахарным диабетом в МГК эндокринологическом центре. В центре наблюдаются пациенты с сахарным диабетом 1 типа трудоспособного возраста, сахарным диабетом 2 типа трудоспособного возраста, получающие инсулинотерапию или имеющие тяжелые поздние осложнения диабета.
Диспансерное наблюдение подразумевает регулярно обследование в соответствии с индивидуальным планом диспансерного наблюдения. Данный план в обязательном порядке включает: определение гликированного гемоглобина 2 раза в год, липидограммы, определение функционального состояния почек (расчет скорости клубочковой фильтрации, определение микроальбуминурии), исследование глазного дна у врача-офтальмолога, осмотр стоп. Ежегодное выполнение указанных выше мероприятий позволяет своевременно выявить начальные стадии хронических осложнений, разработать план по профилактике утяжеления состояния и в целом приостановить развитие процесса.
Заместитель главного врача по медицинской части
Минского городского
клинического эндокринологического центра О.Н.Шишко
Диабетическое поражение почек
Сахарный диабет - заболевание, сопровождающееся постоянным повышением уровня глюкозы в крови. Несмотря на то, что глюкоза используется нашим организмом в качестве источника энергии, в избыточном количестве она начинает оказывать токсическое действие на ткани и органы, вызывая их повреждение. Глюкоза связывается с клеточными белками и другими молекулами, отчего мелкие и крупные кровеносные сосуды со временем повреждаются, ухудшается питание тканей, однако повреждение почек при сахарном диабете можно предупредить. результате нарушается работа жизненно важных органов, развиваются поздние осложнения сахарного диабета.
Диабетическая нефропатия – это специфическое поражение сосудов почек на фоне сахарного диабета, которое в тяжелых случаях может привести к развитию почечной недостаточности, требующей заместительной почечной терапии - состоянию, когда почки не могут выполнять свою функцию. Одной из важнейших функций почек является выведение с мочой веществ, образующихся в результате жизнедеятельности организма и обладающих токсическими эффектами, и удержание в крови веществ, необходимых для организма. То есть почки выполняют работу фильтра в организме.
Одним из нужных для организма веществ является белок, который в норме почки задерживают и препятствуют его попаданию в мочу. Однако при сахарном диабете вследствие повреждения сосудистой стенки белок поступает в мочу. Появление белка в моче – важный симптом нефропатии. Альбумин – это белок, молекулы которого имеют небольшой диаметр. Альбумин является самым ранним признаком проблем с почками при сахарном диабете. Здоровые почки пропускают в мочу очень небольшое его количество. Как только их работа хоть немного ухудшается – альбумина в моче становится больше. Поэтому пациентам с сахарным диабетом обязательно не менее 1 раза в год сдавать анализ мочи на определение в ней белка (микроальбумина) даже при хорошем самочувствии и отсутствии жалоб.
Прогрессирование изменений в сосудах почек приводит к тому, что почки перестают выводить воду и другие, иногда токсические вещества, появляются симптомы тяжелого нарушения функции почек – отеки, повышение артериального давления, уменьшение количества мочи, одышка. При развитии терминальной стадии почечной недостаточности пациенту требуется гемодиализ (процедура очищения крови с использованием аппарата искусственной почки) или трансплантация почки.
Однако повреждение почек при сахарном диабете можно предупредить. Профилактика развития и прогрессирования диабетической нефропатии включает:
1. Регулярный контроль уровня глюкозы в крови и поддержание ее уровня в целевом для данного пациента диапазоне.
2. Контроль артериального давления, достижение и поддержание целевых показателей артериального давления (менее 130/80 мм рт.ст.).
3. Контроль уровня липидов крови (общего холестерина и его фракций), при необходимости назначение препаратов для нормализации уровня липидов.
4. Контроль массы тела, снижение массы тела при ее избыточности или ожирении (на 5-10% в течение 3-6 месяцев).
5. Отказ от курения.
6. Снижение потребления соли (менее 3г в сутки).
7. При отеках обеспечение контроля потребляемой жидкости.
8. При необходимости – постоянный прием нефропротективных и мочегонных препаратов.
9. Отказ от приема нефротоксичных лекарственных средств.
10. Лечение анемии (целевые значения гемоглобина для женщин - 115-150 г/л, для мужчин - 120-160 г/л).
11. Коррекция минеральных и костных нарушений.
12. При необходимости врач-эндокринолог может направить пациента на консультацию к врачу-нефрологу при наличии показаний (быстрое прогрессирование почечной недостаточности, затруднение в выборе тактики лечения и ряде других).
Врач-эндокринолог
Минского городского
клинического эндокринологического центра А.И.Козлова
Диабет и орган зрения
Если говорить о поражениях органа зрения при сахарном диабете, прежде всего стоит отметить, что чаще всего поражается сетчатка. Это называется диабетической ретинопатией. Такое поражение безусловно крайне опасно тем, что до момента нарушения зрения, оно может себя не проявлять. Как правило, нет ощущений боли и дискомфорта.
Факторами, провоцирующими развитие диабетической ретинопатии являются: длительная гипергликемия (т.е. недостижение целевых значений гликемии и гликированного гемоглобина), колебания гликемии (частые гипогликемии и следующие за ними гипергликемии), постоянно высокие значения артериального давления (более 130/80 мм рт.ст.), повышенные значения холестерина и триглицеридов. Все эти факторы приводят к тому, что сетчатка получает мало питательных веществ и кислорода. При их дефиците начинают выделяться факторы, стимулирующие рост новых сосудов. Однако, эти вновь образованные сосуды не способны полноценно функционировать: зачастую они тупо замыкают и, переполняясь кровью, приводят к кровоизлияниям; стенки таких сосудов не способны полноценно передавать находящимся рядом структурам все важные вещества, необходимые для их функционирования. Образование новообразованных сосудов может начинаться на периферии сетчатки, вдалеке от того места центральной части сетчатки, ответственной за остроту зрения и цветоощущение. Поэтому длительное время это не ощущается. Когда патологический процесс уже захватывает макулу (центральную часть сетчатки), могут появиться жалобы на ощущение тумана, нечеткости зрения. В таком случае следует незамедлительно обратиться к специалисту.
Для того, чтобы не допустить нарушения зрения, необходимо соблюдать два правила:
-
Строго следить за удовлетворительной компенсацией диабета, которое заключается в поддержании хорошего гликемического контроля, нормальных значений артериального давления, холестерина и триглицеридов.
-
Ежегодно проходить обследование у врача-офтальмолога с фундус-линзой.
К сожалению, избежать развития диабетической ретинопатии удается не всегда. В случае выявления этого хронического осложнения, врач-офтальмолог определяет наличие показаний для специального лечения. Существует несколько видов лечения. Может быть использована лазерная фотокоагуляция, которая направлена на предупреждение развития новообразованных сосудов. Также могут быть назначены специальные лекарственные средства, которые направлены на приостановление выделения факторов, стимулирующих развитие несовершенных сосудов.
Врач-офтальмолог
Минского городского
клинического эндокринологического центра К.А.Половинкина
Гипогликемические состояния
Приступ голода, тревога, учащенное сердцебиения, потливость, агрессия, тремор, головная боль, головокружение, нарушение концентрации, зрения…
Всё это может быть симптомом гипогликемии – самого страшного слова для каждого пациента с диабетом. Но стоит ли так ее бояться? Нет, нужно знать, как ее купировать и как её предотвратить. А также поделиться своими знаниями с близкими, и тогда они придут к вам на помощь в нужную минуту.
Самые частые причины гипогликемических состояний:
- передозировка сахароснижающих препаратов (таблетированных или инсулина);
- пропуск очередного приема пищи или длительный временной интервал между инъекцией инсулина и приемом пищи;
- спорт (физическая активность ускоряет утилизацию глюкозы как во время, так и некоторое время после нее);
- прием алкоголя (печень активно помогает нашему организму предотвращать гипогликемии, делясь своими запасами глюкозы, а алкоголь блокирует эту помощь);
- неправильная техника инъекции (инсулин, введенный в мышцу сработает намного быстрее того, что введен подкожно).
Если все же Вы почувствовали симптомы гипогликемии, не торопитесь съедать все, что видите. Измерьте глюкозу крови. Пациенты с диабетом могут ощущать симптомы гипогликемии при нормальных показателях глюкозы крови (пациенты с плохой компенсацией и постоянно завышенных показателях гликемии). Купировать гипогликемию пациентам с сахарным диабетом рекомендуется при уровне глюкозы крови менее 3,9 ммоль/л.
Для купирования гипогликемии подходят быстрые углеводы:
- 3-5 кусков (чайных ложек) сахара по 5 г (предпочтительно растворенных в воде);
- 1 столовая ложка сахара или меда;
- 150-200 мл сока или сладкого газированного напитка;
- 4-5 таблеток декстрозы.
Дополнительно нужно съесть 10-20 г медленноусвояемых углеводов (1-2 куска хлеба, 3-4 ложки каши, батончик мюсли). Через 15 минут нужно повторно измерить глюкозу крови и при сохраняющейся гипогликемии повторить прием быстрых углеводов.
Не подходят для купирования гипогликемии бутерброды с колбасой, сыром, маслом, шоколад, пирожные, напитки с сахарозаменителями!
Рекомендуем пациенту с сахарным диабетом всегда иметь при себе необходимые быстрые углеводы. Также желательно иметь при себе записку, а лучше браслет с указанием диагноза. Иногда случаются тяжелые гипогликемические состояния (кома), когда пациент не может самостоятельно оказать себе помощь. Окружающие могут помочь Вам, втирая мед или густой сироп в десны. Не стоит заливать жидкость или забрасывать конфеты в рот из-за опасности попадания в дыхательные пути и последующей останови дыхания. Также эффективна инъекция глюкагона подкожно или внутримышечно. И, конечно, необходимо вызвать бригаду «Скорой медицинской помощи» для введения глюкозы внутривенно.
«Предупрежден – значит вооружен!» Будьте здоровы!
Врач-эндокринолог
Минского городского
клинического эндокринологического центра А.С.Чернявская
14 ноября Всемирный день диабета

 Всемирный день диабета (WDD) отмечается ежегодно 14 ноября, в день рождения сэра Фредерика Бантинга, который вместе с Чарльзом Бестом открыл инсулин. Почти 100 лет назад, в 1922 году Леонарду Томпсону была проведена инъекция инсулина, спасшая ему жизнь.
Всемирный день диабета (WDD) отмечается ежегодно 14 ноября, в день рождения сэра Фредерика Бантинга, который вместе с Чарльзом Бестом открыл инсулин. Почти 100 лет назад, в 1922 году Леонарду Томпсону была проведена инъекция инсулина, спасшая ему жизнь.
WDD - это проводимая в мире крупнейшая кампания по расширению осведомленности о диабете, ежегодно она охватывает более 1 миллиарда человек в более чем 160 странах мира. Кампания представлена логотипом в виде синего круга, который был принят в 2007 году после принятия резолюции ООН по диабету. Синий круг - это глобальный символ осведомленности о диабете, одновременно знаменует единство мирового диабетического сообщества в ответ на эпидемию диабета.
Согласно последним данным, в мире каждый одиннадцатый взрослый человек болеет диабетом, это составляет примерно 465 миллионов человек, и ожидается, что к 2030 году число людей, живущих с диабетом, вырастет до 578 миллионов.
В Минске, как в целом по Беларуси, регистрируется рост первичной заболеваемости и распространённости сахарного диабета. За последние 10 лет количество таких пациентов увеличилось в 2 раза: если в 2010 году было зарегистрировано 44 608 пациентов с сахарным диабетом, то в 2020 – 83 281 человек. Взрослые пациенты с сахарным диабетом составляют 99,1% от общего количества лиц с диабетом, из них пациенты с сахарным диабетом 2 типа– 94,6%. Распространенность диабета среди взрослого населения города составляет 5,1%. В 2020 году прогнозируемо снизилось число впервые выявленных случаев диабета - 6 292 новых случаев (2019 г. - 7 767), первичная заболеваемость сахарным диабетом населения г.Минска составила 314,91 на 100 000 человек населения.
В нашей стране права пациентов с сахарным диабетом на доступ к фундаментальным компонентам лечения диабета закреплены законодательно, регламентируются нормативными документами Минздрава:
Доступ к инсулину: все пациенты с сахарным диабетом имеют право на бесплатное обеспечение препаратами инсулина, финансирование обеспечивается за счет средств республиканского бюджета. Приказом Минздрава от 10.04.2020 №417 «Об обеспечении пациентов с сахарным диабетом лекарственными средствами инсулина» утверждена Концепция обеспечения лекарственными средствами инсулина пациентов с сахарным диабетом в Республике Беларусь на период 2020-2025 г.г., суть которой - поэтапное расширение применения аналогов инсулина и поэтапный переход на использование инсулина в картриджной форме. В 2020 году реализован 1 этап Концепции – все дети с сахарным диабетом обеспечиваются аналогами инсулина, в 2021 году осуществляется перевод на картриджную форму генно-инженерного инсулина человека пациентов с сахарным диабетом 1 типа молодого возраста (до 45 лет). В 2022 году запланирован перевод на картриджную форму генно-инженерного инсулина человека всех пациентов с сахарным диабетом 1 типа, а с 2024 г – всех пациентов любого типа сахарного диабета. С 01.01.2025 планируется перевод на аналоги инсулина пациентов молодого возраста с диабетом 1 типа.
Доступ к пероральным лекарствам: все пациенты с сахарным диабетом имеют право на бесплатное обеспечение таблетированными лекарственными средствами для лечения сахарного диабета в пределах Перечня основных лекарственных средств, утвержденного постановлением Минздрава от 16.07.2007 №65 «Об утверждении перечня основных лекарственных средств»: метформин, глиглазид, глибенкламид, гликвидон.
Доступ к самоконтролю: все пациенты с сахарным диабетом обеспечиваются шприц-ручками для введения инсулина в картриджах, а при установлении группы инвалидности - средствами введения инсулина (шприцы, иглы инсулиновые для шприц-ручек) и средствами самоконтроля гликемии (глюкометр и тест-полосками для определения гликемии). В мае 2021 года членами правления ОО «Поддержка людей с сахарным диабетом» при поддержке БОМО «Эндокринология и метаболизм инициирован медико-социальный проект «Расскажи свою историю о самоконтроле». В ходе проекта участники рассказали о роли самоконтроля в их ежедневной жизни, чтобы на конкретных примерах показать значимость этого метода, а также обратить внимание на проблемы самоконтроля.
Доступ к образованию психологическая поддержка: в Минском городском клиническом эндокринологическом центре работают «Школа диабета 1-го типа» и «Школа диабета 2-го типа», в 1-й и 10 -й городских клинических больницах – стационарные «Школы диабета». Обучение бесплатное. В связи со сложившейся неблагоприятной эпидемиологической обстановкой проведение групповых занятий в школах сахарного диабета в «очном» формате приостановлено, но продолжается работа в онлайн режиме. Занятия проводятся при помощи сервиса GoogleMeet. Присоединиться к онлайн-школе с любого компьютера можно без установки программного обеспечения, просто перейдя по ссылке в любом современном веб-браузере. На мобильных устройствах можно присоединиться из приложения Google Meet.
|
Школа диабета 2 типа по четвергам, цикл обучения состоит из 4х занятий, начало в 19ч |
Телеграмм канал - t.me/GEDMINSKSKOLA2
(темы занятий и ссылки на трансляции) |
|
Viber ГЭД - Минск ШСД 2
(темы занятий и ссылки на трансляции) |
|
|
Школе диабета 1 типа по средам, цикл обучения состоит из 4х занятий, начало в 19ч |
Телеграмм канал - t.me/GEDMINSKSHKOLA1
(темы занятий и ссылки на трансляции) |
Общественное объединение «Поддержка людей с сахарным диабетом». активно работает в г.Минске и Минской области. Цель организации — улучшение качества жизни людей с диабетом путём оказания информационной, образовательной, юридической, социальной и психологической поддержки людям с диабетом, содействие сохранению их здоровья, а также повышение осведомленности общества о сахарном диабете, профилактике и особенностях этого заболевания.
Контактная информация:
- Арнаутов Ян Валерьевич (председатель): +375333806240, e-mail: Inyanni8@gmail.com.
- Анна Гиль (член Совета, по вопросам детского диабета): +37544-775-00-61.
- Оксана Балтромон (по вопросам вступления в организацию): +37529-268-66-31, +37529-373-02-34 e-mail: oksana-baltromon@mail.ru .
В рамках информационной акции Всемирной федерации диабета 2021 года «Всемирный День Диабета: доступ к медико-социальным ресурсам при сахарном диабете» запланировано проведение круглого стола медицинских работников и пациентов с сахарным диабетом «Проблемные вопросы диабетологической помощи на современном этапе» https://worlddiabetesday.org/activities/events/round-table-access-to-diabetes-care-in-belarus/. Принять обсуждение в повестке заседания круглого стола можно на телеграмм-канале ОО «Поддержка людей с сахарным диабетом» - t.me/suppordiabetes
Е.В.Юреня, главный внештатный эндокринолог комитета по здравоохранению Мингорисполкома
Основные факторы риска развития СД
14 ноября – Всемирный день борьбы против диабета
Сахарный диабет является серьезной медико-социльной проблемой XXI века. Важность проблемы заболеваемости сахарным диабетом в мире подчеркивает принятие Генеральной Ассамблеей Организации Объединенных наций в декабре 2006 года декларации по сахарному диабету, в которой высказывается озабоченность в отношении роста заболеваемости сахарным диабетом в мире - неинфекционного заболевания, носящего характер эпидемии. В настоящее время сахарный диабет занимает ведущее место во всемирных программах здравоохранения, где особое место уделяется доступности жизненно важных лекарственных средств, профилактике ожирения и сахарного диабета.
По данным ВОЗ, сахарный диабет увеличивает смертность населения в 2-3 раза и сокращает продолжительность жизни. Актуальность проблемы обусловлена еще и масштабностью распространения данной болезни.
В Республике Беларусь Всемирный день борьбы против диабета проводится по инициативе Министерства здравоохранения Республики Беларусь с учетом рекомендаций ВОЗ.
Сахарный диабет - хроническое заболевание, развивающееся в тех случаях, когда поджелудочная железа не вырабатывает достаточно инсулина или, когда организм не может эффективно использовать вырабатываемый им инсулин.
Инсулин - гормон, регулирующий уровень содержания глюкозы в крови. Общим результатом неконтролируемого диабета является гипергликемия, или повышенный уровень содержания глюкозы в крови, что со временем приводит к серьезному повреждению многих систем организма, особенно нервов и кровеносных сосудов.
При диабете 1 типа (ранее известном как инсулинозависимый, юношеский или детский), для которого характерна недостаточная выработка инсулина, необходимо ежедневное введение инсулина. Причина этого типа диабета до конца неясна, поэтому в настоящее время его нельзя предотвратить. Симптомы включают чрезмерное мочеотделение (полиурию), жажду (полидипсию), чувство голода, потерю веса, изменение зрения и усталость.
Диабет 2 типа (ранее называемым инсулиннезависимым или взрослым) развивается в результате неэффективного использования инсулина организмом, что в значительной мере является результатом излишнего веса и физической инертности. Симптомы могут быть сходными с симптомами диабета 1 типа, но часто являются менее выраженными. В результате болезнь может быть диагностирована по прошествии нескольких лет после ее начала, уже после возникновения осложнений. До недавнего времени диабет этого типа наблюдался лишь среди взрослых людей, но в настоящее время он поражает и детей.
Гестационный диабет является гипергликемией, которая развивается или впервые выявляется во время беременности. Женщины, имеющие такую форму диабета, имеют повышенный риск осложнений во время беременности и родов. У них также повышен риск заболевания диабетом 2-го типа позднее. Чаще всего гестационный диабет диагностируется во время пренатального скрининга.
Основными факторами риска развития заболевания являются:
- генетическая предрасположенность (заболевание диабетом у близких родственников), стресс, чрезмерное употребление легкоусваеваемых углеводов (сахар, мед, конфеты и т.д.);
- возраст (чем старше человек, тем выше степень риска);
- ожирение.
С целью профилактики сахарного диабета необходимо:
- контролировать уровень глюкозы в крови при наличии у близких родственников сахарного диабета, а также, если ваш возраст превышает 40 лет;
- добиваться снижения массы тела до нормального уровня при развивающемся ожирении;
- питаться правильно (ограничить потребление сахара и продуктов, содержащих сахар, сладких напитков, белый хлеб, уменьшить количество насыщенных жиров – маргарин, сливочное масло, сыр, жирное мясо, употреблять фрукты и овощи от 3 до 5 раз в день, питаться меньшими порциями);
- вести образ жизни с достаточной двигательной активностью, с учётом возраста и возможностей вашего организма;
- отказаться от вредных привычек, употребления алкоголя, табакокурения.
Как избежать осложнений СД (Школа СД)
Успех лечения зависит от того, насколько хорошо вы научитесь управлять своей жизнью при наличии сахарного диабета. Врач может дать вам рекомендации по питанию и лечению, но заставить или сделать что-то за вас он не в состоянии, поэтому 80% все зависит именно от вас и только 20% от лечащего врача. К сожалению, информация, которой переполнены СМИ, далеко не всегда достоверна. Получить нужную вам информацию можно только у компетентного специалиста, но на амбулаторном приеме возможности проводить разьяснительные беседы в достаточном объеме нет. Проходя обучение в «Школе диабета» вы получаете не только сведения о болезни, но прежде всего алгоритм действий в любых жизненных ситуациях, практическая отработка навыков самоконтроля, принципов питания и обсуждения многих других вопросов.
Осложнения сахарного диабета развиваются только в том случае, когда уровень сахара в крови длительное время остается повышенным, а также если повышены артериальное давление и уровень холестерина. Избыток глюкозы приводит к поражению мелких сосудов и нервов, что способствует нарушению нормальной работы внутренних органов: сердца, почек, печени, глаз, мышц и др. Если на фоне лечения уровень сахара, артериального давления и холестерина соответствует целевым значениям, развитие осложнений сахарного диабета значительно замедляется или не происходит. Осложнения сахарного диабета развиваются независимо от того, в какой момент времени уровень сахара в крови выше нормы. Проводя контроль только натощак, вы можете не знать о том, что днем или после еды уровень сахара в крови становится гораздо выше нормы. Одинаково важное значение имеют измерения уровня глюкозы в крови как до еды, так и после (через 2 часа), а также перед сном. Если вы принимаете сахароснижающие таблетки, вам достаточно измерять уровень сахара в крови несколько раз в неделю, но в разные временные точки, а не только натощак.
Большинство людей с диабетом, имея многолетний стаж этого заболевания, убеждены, что знают свой организм очень хорошо, в том числе «чувствуют» уровень сахара. Однако на самом деле с течением болезни ощущение высокого или низкого сахара может «смазываться», изменяться. Живя длительно с высоким содержанием сахара в крови, человек «привыкает» к этому и может перестать ощущать даже, когда цифры достигают значений 15-20 ммоль/л. Кроме того, одним из поздних осложнений диабета является нарушение распознавания гипогликемий, когда у человека пропадают симптомы низкого уровня сахара в крови. Именно поэтому единственно надежным методом контроля содержания сахара в крови является его измерение глюкометром. Жизнь с заведомо высоким уровнем сахара в страхе перед гипогликемией- верный путь к развитию тяжелых осложнений диабета.
Каждый пациент с сахарным диабетом 2 типа рано или поздно нуждается в инсулине. Многими переход на инсулинотерапию воспринимается как «переход болезни в более тяжелую стадию». В действительности это лишь выбор самого эффективного способа лечения в том случае, когда таблеток уже недостаточно, чтобы добиться целевых значений уровня сахара в крови. Своевременное назначение инсулина-это прежде всего путь к предотвращению осложнений.
Коварство сахарного диабета заключается в том, что в большинстве случаев его осложнения развиваются незаметно, бессимптомно. И поражения глаз не являются исключением. Первые стадии ретинопатии не сопровождаются, как правило, ухудшением зрения, на том этапе, когда зрение резко падает, крайне сложно вернуть его в полном объёме.
Даже маленькая ранка в области стопы может превратиться в серьезную проблему при неправильном и несвоевременном лечении и привести в конечном итоге к долгим месяцам лечения и даже ампутации. Обратившись в кабинет «Диабетическая стопа» вы всегда сможете получить необходимые рекомендации по лечению.
Боль в ногах при сахарном диабете может быть связана с поражением сосудов или периферических нервов. К этому приводит длительно существующая гипергликемия (повышенный уровень сахара в крови) и высокий уровень холестерина. К сожалению, не существует таких лекарств, которые за короткий промежуток времени могли бы убрать многолетние последствия плохо леченного сахарного диабета.
Посещайте «Школу диабета», не ожидая приглашения лечащего врача, не пренебрегайте ежегодными обследованиями у офтальмолога, невролога, регулярно проводите самоконтроль гликемии, артериального давления, массы тела, для снижения риска развития осложнений сахарного диабета.
В Минском городском клиническом эндокринологическом центре работают 2 школы сахарного диабета: «Амбулаторная школа диабета 1-го типа» и «Школа диабета 2-го типа».
В связи со сложившейся неблагоприятной эпидемиологической обстановкой проведение школ сахарного диабета в «очном» формате приостановлено.
Невзирая на обстоятельства, наш коллектив делает все возможное, чтобы образовательный процесс не останавливался. Школы диабета продолжают свою работу в онлайн режиме.
Занятия проводятся при помощи сервиса GoogleMeet. Присоединиться к онлайн-школе со своего компьютера можно без установки программного обеспечения, просто перейдя по ссылке в любом современном веб-браузере. На мобильных устройствах можно присоединиться из приложения Google Meet.
Занятия в «Школе диабета 2 типа» по-прежнему проводятся по четвергам, в соответствии с расписанием. Начало занятий в 19 часов. Темы занятий и ссылки на трансляции можно получать в Телеграмм канале - t.me/GEDMINSKSKOLA2

или в Viber

По результатам голосования в чате - t.me/GEDMINSKSHKOLA1 онлайн занятия в «Школе диабета 1 типа» перенесены на среду. Начало занятий в 19 часов. Темы занятий и ссылки на трансляции можно получать в Телеграмм канале - t.me/GEDMINSKSHKOLA1

врач-эндокринолог Черенквич С.А.
врач-эндокринолог Морозик В.М
Косметологии для пациентов с сахарным диабетом
Совершенно обыденное явление в жизни современной женщины – периодические встречи с косметологом. Женщина создана быть красивой. Так задумала природа: цветы источают нежные ароматы, радуют глаз, солнышко греет, птички поют. А любая женщина должна нравиться себе, наслаждаться собой и быть красивой. Поэтому сегодня мы поговорим о косметологии для пациентов с сахарным диабетом.
Большинство косметологов, услышав фразу "у меня диабет", спешат отказать в процедурах. Отказ оправдывают тем, что диабет - противопоказание. Но так ли это? Что делать, чтобы все прошло "гладко"? Давайте попробуем разобраться!
Чаще всего людям с диабетом отказывают в проведении каких-либо процедур из-за сложившегося в обществе мифа, будто у всех поголовно плохая заживляемость, чуть что - сразу инфекция или воспаление. А что если вы компенсированы? Регулярно обследуетесь, сдаете анализы, следите за сахарами и не имеете осложнений? Правильно - вы обычный человек, которому доступно все то же самое, что и людям без диабета. Диабет является противопоказаниям лишь:
- в стадии декомпенсации;
- при наличии тяжелой полинейропатии (снижена чувствительность рук / ног / кожи);
- если есть другие сопутствующие заболевания, при которых конкретная процедура под запретом.
Для разговора о косметических процедурах нам необходимо вспомнить классификацию процедур в зависимости от степени интенсивности воздействия на кожные покровы.
Косметические процедуры бывают двух видов:⠀⠀⠀⠀⠀⠀
- Неинвазивные- это процедуры, которые не нарушают целостность кожных покровов. К ним относятся маски, массажи, мягкие скрабы, поверхностные пилинги, уходовые процедуры, мягкая аппаратная косметология без нарушения целостности кожных покровов. Неинвазивные процедуры- полезны как для кровообращения, так и для красоты кожи и безопасны.
- Инвазивные процедуры — процедуры, которые нарушают целостность кожных покровов. Сюда относятся мезотерапия, биоревитализация, армирование, микронидлинг (роллеры), постановка нитей, контурная пластика (филлеры) — увеличение губ, скул и тд. К инвазивным процедурам так же следует отнести глубокие пилинги, лазерную и аппаратную косметологию с повреждением кожных покровов.
Как мы помним, высокие сахара являются питательной средой для бактерий и вирусов- это раз, и высокие сахара повреждают сосуды и нервы — это два. Поэтому, если проводить инвазивные процедуры при повышенных сахарах, можно получить огромное количество осложнений- воспаление, нагноение в месте процедуры, сильные отеки, образование рубцов и пигментных пятен.
Пациенты с сахарным диабетом входят в группу риска по ятрогенным инфекциям в косметологической практике (герпес, пиодермия). Сахарный диабет является противопоказанием для проведения мезотерапии, введения филлеров, татуажа, проведения электроэпиляции, ридолиза, ПУВА-терапии и ультразвуковой терапии. Поздние осложнения сахарного диабета являются противопоказанием для склеротерапии сосудов, прессотерапии, вибротерапии.
Наличие эндокринологического заболевания не является поводом для отказа от косметологических процедур. Главное условие — чтобы ваш врач-эндокринолог помог вам подготовиться к ним.
Сложность и проблематичность проведения косметологических процедур у пациентов с сахарным диабетом и 1-го, и 2-го типа основаны на изменениях, развивающихся вследствие этого заболевания:
- иммунодефицитом и склонностью к инфекционным осложнениям;
- микроциркуляторными нарушениями;
- повышенной ломкостью сосудов;
- возможным гипергидрозом;
- трофическими нарушениями.
Применение инъекционной контурной пластики при сахарном диабете имеет серьезное ограничение из-за сосудистых изменений, нарушения питания тканей организма. Она возможна только при длительной и стойкой и компенсации диабета любого типа, отсутствии поздних микрососудистых осложнений.
Если же пациент болеет недавно и СД компенсирован, то можно проводить как ботулинотерапию, так и контурную пластику.
При ботулинотерапии — инъекции неглубокие и травма кожи минимальна, поэтому она является одной из самых сохранных процедур косметологии для пациентов с СД. Введение ботулотоксина активно используется не только для устранения и профилактики мимических морщин, но и для улучшения трофики нижних конечностей и состояния мягких тканей, лечения гипергидроза, купирования болевого синдрома.
Как подготовиться
- Проконсультируйтесь со своим лечащим доктором насчет процедуры, которую собираетесь провести.
- Позвоните в клинику и узнайте, требуется ли с вашей стороны специальная подготовка к процедуре.
- НОРМОсахар - всему голова. Перед процедурой, во время и, что самое важное - после. Плохие сахара мешают процессу восстановления и заживления.
- Узнайте о наличии сертификатов и медицинского образования у вашего врача. Доверяйте свое здоровье и внешность только профессионалам.
- Вспомните свой прошлый опыт. Аллергии, нежелательные реакции на процедуры, побочные эффекты - обо всем расскажите своему мастеру / врачу / косметологу.
- Рассказывать или нет про диабет? Советуем рассказать. Это своеобразная проверка на профпригодность. Нормальная реакция настоящего профи: вопросы о самочувствии, ваших сахарах и т.п. Непрофессионал скорее всего откажет в процедуре из-за боязни ответственности. Расспросите о противопоказаниях, возможных побочных эффектах, уходе в период восстановления.
Четко следуйте рекомендациям специалиста!
Благодарим за помощь в подготовке материала врача-косметолога, дерматолога первой квалификационной категории Мишута Наталью Константиновну
Сахарный диабет и ОРВИ
Мы заботимся о Вашем здоровье и лишь пытаемся предупредить развитие острой вирусной инфекции. Всю люди с диабетом должны быть готовы к вирусной инфекции. Самое важное в данной ситуации – тщательный самоконтроль, регулярный прием лекарственных препаратов, инъекции инсулина и адекватное питание.
Как подготовиться?
- Составить список всех лекарственных препаратов и расходных материалов (глюкометры, тес-полоски, средства для непрерывного мониторирования гликемии), необходимых для управления сахарным диабетом.
- Помните о том, что инсулин необходимо вводить по расписанию даже в случае инфекции.
- При необходимости следует увеличить частоту самоконтроля гликемии каждые 2-4 часа.
- Посчитать свои запасы инсулина и убедиться в том, что Вы обеспечены лекарственным препаратом на месяц.
Шаги, которые нужно предпринять
- Избегайте мест скопления людей и общественных мест.
- Постарайтесь больше времени проводить дома, посещайте общественные места только в случае острой необходимости.
- Часто мойте руки и не трогайте лицо, особенно рот и нос.
Если Вы заболели:
Обратите внимание на потенциальные симптомы СОVID-19: лихорадка, сухой кашель и затрудненное дыхание. Если Вы чувствуете, что заболели, незамедлительно вызовите врача.
Следует помнить:
Во время острых заболеваний (инфекции), сопровождающихся повышением температуры, как правило, выделяются контринсулярные гормоны (кортизол, глюкагон, адреналин, соматотропный гормон). Поэтому потребность в инсулине во время заболевания может резко возрасти. В первую очередь это касается острых респираторных заболеваний.
Правила поведения при острых респираторных вирусных инфекциях:
- Обязательно измерять уровень глюкозы перед и после еды.
- Определяйте количество углеводов точно (не на глаз)
- Если уровень глюкозы более 10 ммоль/л перед едой, поднимите дозу короткого. Если доза инсулина менее 3 ЕД, увеличивайте ее на 0,5 ЕД. Если доза инсулина перед едой более 3 ЕД, повысить ее можно на 2 ЕД
- Если глюкоза крови более 14 ммоль/л и уровень кетонов в моче повышен, необходимо ввести дополнительную дозу инсулина короткого/ультракороткого действия (расчет (0,1 ЕД инсулина на килограмм массы тела). Если эффекта нет, следует повторить введение инсулина через 2-3 часа.
Можно попробовать и другой способ: требуется введение дополнительной дозы инсулина короткого/ультракороткого действия: 10-20% вашей суточной дозы каждые 3-4 часа.
Профилактика синдрома диабетической стопы
 Согласно Международному консенсусу по диабетической стопе - «осложняющий течение диабета синдром диабетической стопы (далее - СДС) – источник мучительных страданий для пациента и значительных расходов для общества».
Согласно Международному консенсусу по диабетической стопе - «осложняющий течение диабета синдром диабетической стопы (далее - СДС) – источник мучительных страданий для пациента и значительных расходов для общества».
Все пациенты с сахарным диабетом (далее – СД), а также врачи, их наблюдающие, знают о возможности появления этого осложнения. Однако далеко не все понимают его истинную суть.
Исходя из определения, СДС – состояние, при котором у пациента с СД на стопах имеются очаг инфекции, язвенный дефект и /или деструкция глубоких тканей и/или костей стоп, обусловленное неврологическими нарушениями и/или снижением магистрального кровообращения в артериях нижних конечностей различной степени тяжести.
Все остальные состояния стоп, не включающие вышеперечисленные изменения, являются рисками СДС.
СДС выявляется в среднем у 5-10 % пациентов с СД. Поэтому утверждение, что всех пациентов с СД рано и ли поздно ждут язвенные дефекты стоп и ампутации крайне неверно. Частота и возможность развития СДС во многом зависит от поведения самого пациента, и при соблюдении определенных правил «жизни с диабетом» может составлять минимальный процент. Именно поэтому огромное значение имеют методы профилактики и правила поведения, которые абсолютно не сложно соблюдать.
 Беседы на приеме у врача не могут полноценно осветить эти правила из-за ограничения времени приема, поэтому существует огромное количество литературы для самообразования, организуются «школы диабета», где пациенты могут почерпнуть всю необходимую информацию.
Беседы на приеме у врача не могут полноценно осветить эти правила из-за ограничения времени приема, поэтому существует огромное количество литературы для самообразования, организуются «школы диабета», где пациенты могут почерпнуть всю необходимую информацию.
Основные правила профилактики СДС коротко изложены в этой статье.
Необходимо помнить, что самым главным правилом является достижение компенсации СД, что позволит избежать основных осложнений заболевания или значительно уменьшит ущерб от них.
Серьезное значение имеет соблюдение правил поведения и ухода за ногами. Перечислим основные из них:
- Необходимо ежедневно осматривать свои ноги, при необходимости прибегая к осмотру в зеркало или привлекая родственников. Вовремя замеченные повреждения и изменения легче остановить и лечить;
- Важна гигиена – ноги надо мыть каждый день теплой водой с применением нейтрального мыла, вытирать мягким полотенцем, тщательно протирая между пальцами. После мытья кожу ног смазывают кремом. Для этой цели применяются кремы именно «для ног», увлажняющие, смягчающие, противовоспалительные, предпочтительно содержащие мочевину (карбамид) от 5 до 20 %. Такие кремы можно приобрести в аптеках и магазинах косметики;
- Если на стопах образуются «натоптыши» - зоны гиперкератоза- следует помнить, что это не заболевание, а «ответ» кожи стопы на давление извне. Именно поэтому мозоли и омозолелости образуются на местах максимального давления – выступах суставов и костей. И именно поэтому от них невозможно избавиться «навсегда», с ними надо работать постоянно и бережно. Есть два основных способа частичного удаления таких натоптышей:
1 - мелкой пемзой, круговыми движениями, не вынимая ног из воды, не повреждая кожу вокруг,
2 - специальной педикюрной пилкой с мелким зерном насухо, до мытья ног, пилящими мелкими движениями. При любом способе удаляется только верхний жёсткий слой, процедуру лучше проводить чаще и более поверхностно;
- Для удаления мозолей категорически запрещено использование ножниц, бритв, грубого абразивного материала, растворяющих и прижигающих жидкостей;
- Подрезать ногти осторожно, не захватывая глубоко и близко к коже, линию среза вести прямо, не вырезая углы. Если ногтевые пластины толстые и жёсткие, лучше подпиливать их пилкой «для искусственных ногтей», такие пилки продаются в галантерейных отделах и очень удобны в использовании;
- Для профессионального ухода за ногами можно воспользоваться услугами специальных кабинетов аппаратного педикюра, так как «обработка ног» не является медицинской услугой и в медучреждениях не проводится;
- При повреждении кожи, которое вы увидели или сами нанесли – сразу промыть рану водным раствором антисептика (хлоргексидин, Мукосанин, Септомирин, слабый раствор марганцовки или фурациллина), промокнуть и приложить этот же раствор на марлевой салфетке. Повязка фиксируется тонкой полоской бумажного или целлюлозного пластыря.При перевязках НЕЛЬЗЯ применять спирт, растворы солей, перекись, мази без назначения врача, зелёнку, парить ноги, завязывать узлы, не используется вата, ватные диски и другие многоразовые материалы.
- Никогда не ходите босиком. На ногах всегда должна быть обувь – носки, даже самые толстые, обувью не считаются. И домашняя, и уличная обувь должна быть по размеру, с плотной подошвой, мягким широким носом, устойчивым каблуком, хорошо фиксирующей пяткой. От обуви без пятки (шлепанцы, вьетнамки) стоит отказаться – она плохо держится на ноге, перегружает пальцы и передний отдел стопы, создаёт нагрузку на подошвенный апоневроз. Вся открытая, летняя, обувь должна быть с фиксирующими ремнями. При купании в водоёмах и море желательно использовать обувь для плавания;
- Подбирать обувь лучше во второй половине дня, не спеша. Если на стопах нарушена чувствительность – необходимо заранее изготовить отпечаток стоп из мягкого картона и принести собой. Такой картонный отпечаток вставляется в выбранную пару обуви. При примерке достаточно походить в такой обуви несколько минут, чтобы увидеть – как повлияла ходьба на форму и целостность картона;
- Прежде чем одеть любую обувь, проверьте – нет ли в ней посторонних предметов, цела ли подкладка и стелька, нет ли внутренних повреждений. Проще заменить скатавшуюся стельку, чем лечить спровоцированную ей рану;
- Согревать ноги можно только теплыми носками, движениями, теплой обувью. Нельзя применять грелки, парить ноги, класть их на батареи и печки – при наличии сниженной чувствительности высок риск термических ожогов;
Физическая активность при отсутствии противопоказаний (трофические язвы, раны, повреждения костей стоп) – полезна. Прогулки, занятия спортом и лечебной физкультурой снижают риск развития осложнений. При этом очень важно защитить ноги от повреждений – спортивная обувь, мягкие бесшовные носки, продуманные движения.
- Если все же случилась беда, и на стопе появилась рана, язва, воспаление, односторонний отек «без причины» - необходимо обратиться за помощью к своему врачу: эндокринологу, хирургу, врачу общей практики. Вовремя начатое лечение может предотвратить тяжёлые последствия.
Будьте здоровы!
Отделение «Диабетическая стопа».
Заведующий ОДС, врач-хирург Пукита И.С.
Специфические типы диабета
 Сахарный диабет – это группа метаболических заболеваний, при которых может быть нарушена выработка инсулина, действие инсулина или и то и другое.
Сахарный диабет – это группа метаболических заболеваний, при которых может быть нарушена выработка инсулина, действие инсулина или и то и другое.
Сахарный диабет является одним из самых распространенных заболеваний во всем мире. Наиболее часто диагностируют сахарный диабет 2-го либо 1-го типа, однако, существуют более редкие и специфические формы этого заболевания. Один из разделов «Стандартов медицинской помощи при сахарном диабете» посвящен рассмотрению этих форм сахарного диабета, а само руководство опубликовано в январе 2018 г. в журнале «Diabetes Care» ADA.
Согласно предложенной классификации, кроме сахарного диабета 1-го и 2-го типа, могут быть диагностированы гестационный сахарный диабет (диабет беременных), а также специфические формы заболевания.
К специфическим типам диабета относятся такие формы диабета как:
- MODY
- экзокринные заболевания поджелудочной железы
- эндокринопатии
- диабет, индуцированный лекарственными препаратами
- диабет, индуцированный инфекциями,
- генетические синдромы, иногда сочетающиеся с сахарным диабетом
 MODY диабет (Maturity Onset Diabetes of the Young или диабет зрелого типа у молодых) - это группа заболеваний, которые обусловлены мутациями в одном из генов, принимающих участие в регуляции глюкозы. MODY диабет чаще носит семейный характер, когда аналогичные нарушения углеводного обмена отмечаются также у одного из родителей и родственников 2 и 3 степени родства (бабушки, дедушки и т.д.). К настоящему моменту известно 14 типов MODY, наиболее частыми из которых являются типа MODY 1 (HNF4A/MODY), MODY 2 (GCK/MODY) и MODY 3 (HNF1A/MODY). Обычно развивается в детстве, подростковом возрасте или у молодых взрослых. MODY диагностируется в 2- 5% случаев от общего количества людей с разными типами диабета.
MODY диабет (Maturity Onset Diabetes of the Young или диабет зрелого типа у молодых) - это группа заболеваний, которые обусловлены мутациями в одном из генов, принимающих участие в регуляции глюкозы. MODY диабет чаще носит семейный характер, когда аналогичные нарушения углеводного обмена отмечаются также у одного из родителей и родственников 2 и 3 степени родства (бабушки, дедушки и т.д.). К настоящему моменту известно 14 типов MODY, наиболее частыми из которых являются типа MODY 1 (HNF4A/MODY), MODY 2 (GCK/MODY) и MODY 3 (HNF1A/MODY). Обычно развивается в детстве, подростковом возрасте или у молодых взрослых. MODY диагностируется в 2- 5% случаев от общего количества людей с разными типами диабета.
Экзокринные заболевания поджелудочной железы, такие как панкреатит, кистозный фиброз, неоплазии или травмы, могут приводить к недостаточности бэта-клеток, ответственных за синтез инсулина и развитию диабета.
Эндокринопатии - обобщающее понятие для заболеваний, связанных с нарушением деятельности эндокринных желез (акромегалия, синдром/болезнь Кушинга, глюкагонома, феохромацитома, альдостерома, соматостатинома, гипертиреоз). Механизмы разные, но при всех этих заболеваниях происходит истощение функционально-компенсаторного резерва бэта-клеток поджелудочной железы вследствие контринсулярного действия выделяемых в избыточном количестве гормонов.
Токсическое воздействие на поджелудочную железу ряда лекарственных препаратов (глюкокортикостероиды, тиазидные диуретики, никотиновая кислота, агонисты альфа- и бэта- адренорецепторов, фенитоин, альфа-интерферон, тиреоидные гормоны) в ряде случаев может приводить к развитию сахарного диабета.
Также сахарный диабет может развиваться после перенесенных вирусных инфекций: врожденная краснуха, цитомегаловирус, вирус Коксаки, эпид.паротит, грипп. Вирусные инфекции могут запустить аутоиммунные механизмы деструкции бэта-клеток с развитием абсолютной инсулинонедостаточности. По сути развивается сахарный диабет 1 типа.
Ряд гинетических синдромов, таких как синдром Вольфрама, с-м Дауна, с-м Шерешевского-Тернера, с-м Клайнфельтера, с-м Лоуренса-Муна-Бидля, с-м Прадера-Вили, атаксия Фридрейха, хорея Хантингтона, порфирия, с различной частотой могут сочетаться с развитием сахарного диабета.
 Типичные симптомы для всех типов сахарного диабета: полиурия (чрезмерное мочеиспускание), полидипсия (повышенная жажда), признаки обезвоживания (уменьшение эластичности кожи, сухость кожи и слизистых оболочек), слабость и сонливость, похудение, ацидоз и кетоацидотическая кома (иногда в дебюте заболевания), склонность к гнойничковым поражениям кожи или инфекциям мочеполовой системы. Все эти симптомы связаны с гипергликемией (повышенным уровнем глюкозы в крови). Скорость развития и интенсивность симптомов может значительно различаться при разных типах диабета.
Типичные симптомы для всех типов сахарного диабета: полиурия (чрезмерное мочеиспускание), полидипсия (повышенная жажда), признаки обезвоживания (уменьшение эластичности кожи, сухость кожи и слизистых оболочек), слабость и сонливость, похудение, ацидоз и кетоацидотическая кома (иногда в дебюте заболевания), склонность к гнойничковым поражениям кожи или инфекциям мочеполовой системы. Все эти симптомы связаны с гипергликемией (повышенным уровнем глюкозы в крови). Скорость развития и интенсивность симптомов может значительно различаться при разных типах диабета.
Дифференциальную диагностику типа диабета проводит врач-эндокринолог на основании жалоб пациента, клинической картины заболевания, лабораторных показателей (глюкоза крови, гликированный гемоглобин, общий анализ крови и мочи, биохимические показатели крови), дополнительно могут быть проведены анализы на уровень С-пептида, ИРИ, антител GAD или проведены функциональные исследования (пероральный глюкозотолерантный тест).
Врач-эндокринолог Шалимо Т.С.
Диабетическая остеоартропатия (ДОАП) Шарко
Диабетическая остеоартропатия (ДОАП) Шарко – это тяжелое осложнение сахарного диабета (СД), при котором происходит разрушение костно-суставной системы нижней конечности.
Ее определяют, как «неинфекционное патологическое изменение сустава и костей, вызванное диабетической нейропатией».
У больных с ДОАП наблюдаются истончение и потеря прочности костей (остеопороз), разрастание или, наоборот, деструкция костной ткани (гиперостоз и остеолиз).
Диабетическую остеоартропатию Шарко можно назвать одним из самых загадочных осложнений сахарного диабета, т.к. предсказать развитие ДОАП, а также выделить группы риска среди пациентов, страдающих сахарным диабетом, крайне сложно.
Как можно заподозрить остеоартропатию?
- чаще всего страдают пациенты с плохо компенсированным диабетом и выраженной дистальной полинейропатией;
- появление внезапного, без видимой причины и травмы, отека и покраснения стопы и (или) голеностопного сустава, приводящего к значительному отличию стоп по виду и размеру друг от друга;
- повышение температуры поражённой стопы: Это можно установить, измерив температуру кожи стоп инфракрасным термометром, или положив одновременно обе руки на стопы - на ощупь поражённая стопа будет горячее другой.
Эти симптомы могут и не являться признаками ДОАП, так как у пациентов с сахарным диабетом могут быть другие сопутствующие заболевания суставов и кожи стоп. Очень часто, особенно в пожилом возрасте, это артрозы и артриты, связанные с дегенеративными процессами. Могут появляться и воспаляться мозоли, вросший ноготь, другие инфекционные процессы, которые сопровождаются отеком стопы и повышением кожной температуры.
При остеоратропатии Шарко выделяют 3 стадии:
1-я острая (активная) - от 3 до 12 месяцев - отмечается отек, покраснение, локальное увеличение температуры кожи. Боль, как правило, не ощущается и может быть связана с отеком. В первый месяц заболевания на рентгенограмме выявить деструктивные изменения очень сложно, т.к. в это время заметен лишь остеопороз костей.
При дальнейшем развитии процесса происходит деструкция костей стопы, в результате чего она деформируется. При типичном течении заболевания свод поражённой стопы уплощается, отечность уменьшается. На рентгенограмме определяется фрагментация костей, выраженная деформация в области поражения.
2-я хроническая - при затухании острой стадии через 4-6 или 12 месяцев: процесс деструкции и разрушения прекращается, фрагменты разрушенных костей срастаются, формируются подвывихи в суставах, деформация стопы становится выраженной с изменением размеров и объема. Как правило, имеет место значительное нарушение функциональных способностей конечности.
3-я стадия осложнений – развивается в условиях отсутствия должной лечебно- профилактической помощи (прежде всего ортопедического пособия пациентам в 1-2 фазу процесса). На стопе развивается язвенный дефект в местах, испытывающих наибольшее давление.
Диагноз ДОАП устанавливается на основании клинической картины и методов определения состояния костных структур (рентгенография, МРТ, сцинтиграфия). Определенную значимость также и рутинные методы общеклинических лабораторных исследований, такие как общий анализ крови (СОЭ, лейкоциты), биохимический анализ крови (кислая и щелочная фосфатаза), диагностика нарушения кровотока и состояния центральной и периферической иннервации.
Основная цель лечения ДОАП - предотвращение прогрессирования деформации стопы и коррекция уже произошедших изменений. Лечение остеартропатии носит комплексный характер и проводится по нескольким направлением. Обязательным является снятие нагрузки на стопу, которая и провоцирует разрушение скелета нижней конечности. Иммобилизация - наиболее эффективный способ лечения ДОАП, он занимает от 4 месяцев и до года. При выявлении диагноза пациентам рекомендуется постановка лангеты из современных полимерных материалов (Total Contact Cast), ограничение нагрузок на стопы (ходьба с костылями), благодаря своим свойствам данная повязка обеспечивает максимальный покой поражённой конечности и дает возможность вести относительно активный образ жизни.
Свидетельством снижения активности процесса станут: уменьшение отека и гиперемии стопы, снижение температуры больной конечности, уменьшение воспаления. После перехода процесса в неактивную стадию – необходим подбор или пошив специальной обуви, соблюдение правил по уходу за ногами.
Диабетическая остеартропатия - серьезное осложнение сахарного диабета, приводящее при неадекватном лечении или отсутствии лечения к неминуемой тяжелой инвалидности.
При появлении описанных выше симптомов необходимо максимально быстро обратиться за помощью к эндокринологу, хирургу, терапевту, ВОП. Лечение, начатое вовремя, максимально снижает риск тяжёлых осложнений.
Врач-хирург кабинета Диабетической стопы Близнец А.А.
Полезные ссылки в Интернете по СД
|
Полезные ссылки в Интернете по СД |
|
|
Официальный сайт Минского городского клинического эндокринологического центра |
(на главной странице в разделе новости размещаются ссылки на еженедельные он-лайн занятия Школ диабета) |
|
YouTube канал Минского городского клинического эндокринологического центра |
Школа диабета и питания
https://www.youtube.com/channel/UCXmtYuj-MCgTVt26eZcsf7Q
(видеоролики о диабете и питании) |
|
Инстаграм Минского городского клинического эндокринологического центра |
endo_minsk
https://www.instagram.com/endo_minsk/?hl=ru
(краткая полезная информация о диабете и не только) |
|
Школа диабета 2 типа |
Телеграмм канал - t.me/GEDMINSKSKOLA2
(темы занятий и ссылки на трансляции) |
|
Viber ГЭД - Минск ШСД 2
(темы занятий и ссылки на трансляции) |
|
|
Школе диабета 1 типа |
Телеграмм канал - t.me/GEDMINSKSHKOLA1
(темы занятий и ссылки на трансляции) |
|
Официальный сайт Международной федерации диабета (IDF) |
(18 ноября 2021г заявлен круглый стол «доступ к лечению диабета в Беларуси» https://worlddiabetesday.org/activities/events/round-table-access-to-diabetes-care-in-belarus/ )
|











